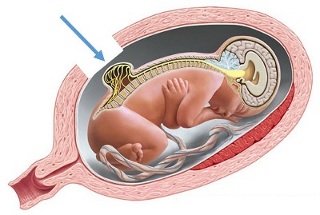
Mielomeningocele
- Benaia Silva
- 7 de set. de 2020
- 10 min de leitura

Espinha bífida, também chamada de disrafismo espinhal, é uma condição que afeta a coluna vertebral, cursa com a falha da coluna do feto em se fechar adequadamente nas primeiras semanas de gestação. A espinha bífida pode ocorrer em qualquer lugar da coluna vertebral e é considerada um defeito do tubo neural. Quando o tubo neural não se fecha totalmente a coluna dorsal que protege a medula espinhal não se forma adequadamente e isso pode resultar em danos à medula espinhal e aos nervos.
A espinha bífida inclui alterações abertas e fechadas, sendo que os principais tipos são:
Espinha bífida oculta: considerada o tipo mais brando, nesse caso há uma pequena fenda na coluna, mas não há abertura na pele. Pode não ser descoberta ao final da infância ou idade adulta. Geralmente não causa nenhuma deficiência.
Meningocele: neste caso existe uma fenda maior na coluna e por essa abertura se projeta um saco contendo líquor (líquido que protege o sistema nervoso central - cérebro e medula espinhal) e as meninges (cobertura protetora do sistema nervoso central). Nesse caso a medula não está dentro do saco e geralmente há pouco ou nenhum dano. Pode cursar com algumas deficiências e disfunções intestinais.
Mielomeningocele: é o tipo mais grave de espinha bífida, nessa condição um saco contendo líquor, meninges, parte da medula espinhal e alguns nervos se projeta por uma fenda na coluna. A parte da medula e nervos que está fora do local habitual estão danificados. Esse tipo espinha bífida pode ter deficiências moderadas e graves e será o tema deste artigo.

Desenvolvimento do Sistema Nervoso Central
O Sistema Nervoso Central (SNC) surge como uma placa, chamada de placa neural que se forma na terceira semana de vida embrionária, as bordas dessa placa se elevam e ocorre a formação das dobras neurais. Essas dobras se elevam ainda mais, se unem e posteriormente se fundem e forma - se o tubo neural. A fusão começa na região cervical e prossegue tanto para a região cefálica (cabeça) quanto para a região caudal (região inferior). Na parte cefálica ocorre o fechamento do tubo neural no 25º dia da concepção, já na parte caudal a fusão é retardada e ocorre no 27º dia da concepção. A mielomeningocele ocorre devido à falha de fechamento do tubo neural 28 dias após a concepção.

Epidemiologia da Mielomeningocele
A mielomeningocele é a alteração do tubo neural mais comum, sendo estimado que uma em cada mil crianças nascidas vivas apresentam essa condição. Porém a incidência depende de fatores étnicos, geográficos e nutricionais, varia entre menos de 1 até 7 para cada mil nascidos vivos, as mais altas taxas são encontradas na China, Irlanda e Paquistão. As meninas são mais afetadas que os meninos. A taxa de recorrência para casos isolados, ou seja chance de ter em mielomeningocele em gestações posteriores é de aproximadamente 2 a 3% (o que é 20 vezes maior do que a taxa na população geral). Já com dois irmãos com mielomeningocele o risco de ter um terceiro filho com mielomeningocele é de aproximadamente 10%.
Fatores de risco
A maioria das mielomeningoceles são malformações isoladas e com vários fatores responsáveis pela sua formação. Podem ocorrer como parte de síndromes ou como resultado de exposição ambiental. Alguns fatores ambientais responsáveis pela gênese de mielomeningoceles são a deficiência de ácido fólico, uso ácido valpróico ou antagonistas do ácido fólico (ex. carbamazepina, fenobarbital, fenitoína, primidona, sulfassalazina e trimetoprima). Outros fatores estão envolvidos como diabetes melitus materna e obesidade.
As taxas de defeitos do tubo neural reduziram muito em locais onde os foram praticados programas de triagem de soro materno pré natal com alfafetoproteína, suplementação antes e durante a gestação de ácido fólico e também a fortificação de alimentos com ácido fólico. A maior parte desses programas foram instituídos na década de 1990.
Diagnóstico pré natal
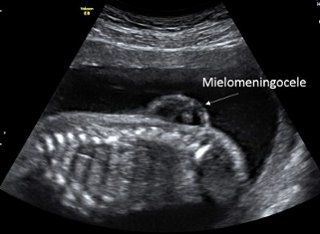
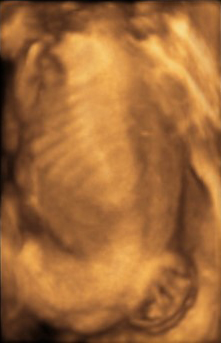
A mielomeningocele pode ser detectada já no primeiro trimestre de gestação entre 11 e 14 semanas de gestação na ultrassonografia morfológica, nesta idade gestacional é possível ver irregularidades na espinha óssea ou abaulamento no contorno posterior das costas do feto.

O diagnóstico geralmente é feito no segundo trimestre de gestação entre 20 e 24 semanas. Nessa idade gestacional é possível estimar o local e extensão da lesão, o que é importante para correlacionar com o prognóstico neurológico. Quanto mais alta a lesão maior o comprometimento neurológico. Em gestações de risco é possível fazer triagem materna com ultrassonografia e / ou nível sérico de alfafetoproteína e caso seja positiva triagem avaliações fetais mais detalhadas podem ser realizadas, a depender da disponibilidade, com teste genético e ressonância magnética fetal.
Diagnóstico pós natal
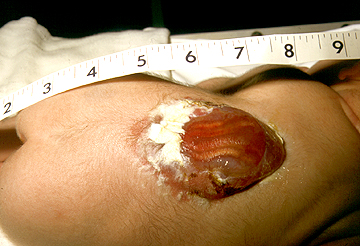
Após o nascimento o diagnóstico de mielomeningocele é óbvio e pode aparecer como um saco membranoso com o líquor e as meninges. Em 80% dos casos a mielomeningocele está na localizada na região lombar e sacral (última porção do tubo neural a se fechar).
Cirurgia fetal
A cirurgia fetal para mielomeningocele pode interromper o vazamento de líquor pelas costas, evitando ou revertendo a malformação de Chiari II e reduzindo o desenvolvimento de hidrocefalia e a necessidade de derivação ventriculoperitoneal (shunt). A cirurgia fetal é realizada em muitos centros especializados, porém ainda pouco disponível. A equipe geralmente é composta por neurocirurgião pediátrico, cirurgião fetal, ginecologista especialista em medicina fetal e neonatologista.
Por ser uma técnica relativamente nova (primeira cirurgia realizada em 1999) os benefícios a longo prazo ainda estão sendo avaliados, porém parece que além de reduzir o desenvolvimento de Chiari II e hidrocefalia, esse tipo de cirurgia também parece melhorar a capacidade de andar de forma independente em curto prazo (30 meses), no longo prazo não houve tempo de ser avaliado.
Quando os critérios para realização de cirurgia fetal forem atendidos essa técnica deve ser preferida, porém o guia publicado pelo Congress of Neurological Surgeons em 2020 ressalta que a indicação desse tipo cirúrgico ainda não tem evidência definida, porém parece ser uma técnica superior e promissora.
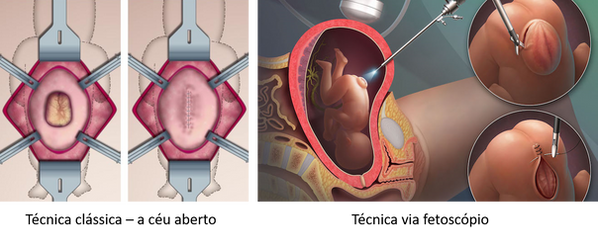
A cirurgia fetal pode ser realizada por meio de duas técnicas cirúrgicas, pode ser feita uma cirurgia a "céu aberto", neste caso o útero da mãe é exposto e aberto para que cirurgião alcance o feto e faça o fechamento da mielomeningocele. Já na técnica laparoscópica ou fetoscópica uma câmera de vídeo e outros instrumentos são inseridos no útero fechado e a cirurgia ocorre sem a abertura do útero. Ainda não há estudos para comparar qual técnica é melhor. Sabe - se que na técnica laparoscópica há maior chance de parto prematuro, porém esse risco também é presente na técnica a aberta.
Além do parto prematuro os riscos da cirurgia fetal incluem corioamnionite (inflamação das membranas fetais, do líquido amniótico e placenta), oligodrâmnio (redução da quantidade de líquido amniótico), descolamento prematuro da placenta, sangramento materno, aumento da chance de ruptura do útero.
Os critérios para realizar cirurgia fetal são:
mães maiores de 18 anos e com gestação única (não pode ser gestacao gemelar)
Fetos com cariótipo normal (não pode ter síndromes relacionadas)
Idade gestacional no momento da cirurgia entre 19 e 25 semanas
Nível da lesão entre T1 e S1
Evidência de herniação do cerebelo
Mãe não obesa (IMC menor que 35)
Não apresentar fatores de risco para parto prematuro
Abordagem pós natal
Nas crianças que não fizeram cirurgia fetal o parto deve ser programado e deve ser realizado em local com UTI neonatal, serviço de neurocirurgia pediátrica, deve ser usado luvas e equipamentos sem látex. O parto a termo é preferível e se houver um aumento importante da cabeça o parto prematuro deve ser realizado conforme indicação da equipe obstétrica.
Imediatamente após o nascimento a lesão deve ser avaliada para ver se há saída ou não de líquor e se houver saída uma deve ser feito um curativo estéril com soro no local, se a lesão for muito grande deve ser coberta com plástico filme para evitar a perda de calor. O recém nascido deve ser posicionado de bruços e uma avaliação neurológica deve ser realizada com um exame neurológico detalhado, avaliar sinais de hidrocefalia, de outras anormalidades como pé torto congênito e anormalidades no formato da coluna. Também logo ao nascer já é indicado iniciar uso de antibióticos para prevenir infecções no sistema nervoso central. Deve ser feito um exame de crânio (ultrassonografia, tomografia ou ressonância para avaliar a presença de hidrocefalia).

O fechamento da lesão deve acontecer preferencialmente nas primeiras 72 horas após o nascimento, se possível dentro das primeiras 48 horas. As complicações dessa cirurgia são vazamento de líquor, infecção e tumores na pele que foi fechada. Quando o bebê apresenta hidrocefalia muito precoce a correção da mielomeningocele e colocação de derivação ventriculoperitoneal pode ser feita na mesma cirurgia. Aproximadamente 60% dos bebês requerem a colocação de derivação ventriculoperitoneal em algum momento no período neonatal ou até o terceiro mês de vida.
Alterações Associadas
Os déficits neurológicos na mielomeningocele geralmente estão presentes já no nascimento, porém podem progredir se hidrocefalia, medula ancorada e outras complicações se desenvolverem. Abaixo descritas as principais alterações associadas a mielomeningocele:
Malformação de Chiari II - A malformação de Chiari II é caracterizada pelo deslocamento para baixo do cerebelo e medula. A malformação obstrui a saída do líquor, podendo causar hidrocefalia. Quase todos os pacientes com mielomeningocele têm a malformação de Chiari II, e a maioria tem hidrocefalia associada. Em alguns pacientes, o tronco cerebral ou medula espinhal torna-se progressivamente comprimido dentro do canal espinhal, causando dificuldades de deglutição, paresia das cordas vocais, episódios de apnéia. Outros sintomas podem incluir novo início de estrabismo, fraqueza facial.
Hidrocefalia - 90% dos recém-nascidos com espinha bífida têm ventrículos aumentados, indicando algum grau de hidrocefalia. Isso é causado pela malformação de Chiari II. O risco de desenvolver hidrocefalia com necessidade de derivação é menor entre bebês com lesões sacrais, em comparação com aqueles com maior nível de envolvimento vertebral. A hidrocefalia freqüentemente leva a múltiplas hospitalizações para revisões da derivação e complicações deste procedimento, é a principal causa de mortalidade.
Complicações do trato urinário - Quase todos os pacientes com mielomeningocele têm disfunção da bexiga (bexiga neurogênica) e alguns podem desenvolver doença renal crônica. O manejo do trato urinário inclui o início precoce do cateterismo intermitente limpo e o monitoramento rigoroso de alterações na função da bexiga. A maioria dos pacientes também se beneficia de uso de medicamentos.
Controle intestinal - Em quase todos os indivíduos com mielomeningocele, a inervação do intestino e do ânus é afetada, levando ao controle insuficiente do esfíncter e, frequentemente, à incontinência fecal. A incontinência intestinal ocorre em 60 a 70% dos pacientes. A diminuição da motilidade intestinal freqüentemente leva à constipação, o que causa uma aumento da pressão abdominal e pode levar ao mau funcionamento do shunt. O tratamento da constipação geralmente é feito com uso de laxantes orais, supositórios e enemas, individualmente ou em combinação
Problemas ortopédicos - O manejo ortopédico deve ser direcionado à correção de deformidades, manutenção da postura. Os indivíduos com mielomeningocele costumam apresentar deformidades esqueléticas congênitas envolvendo os pés, joelhos, quadris e coluna vertebral. A escoliose ocorre na maioria das crianças com lesões acima da segunda vértebra lombar (L2). Escoliose nova ou rapidamente progressiva em um indivíduo com mielomeningocele pode ser causada por uma complicação neurológica como mau funcionamento do shunt, medula ancorada e / ou hidromielia e deve exigir uma avaliação neurológica completa.
Medula ancorada ou medula presa - nas pessoas com mielomeningocele ao fazer o fechamento do saco contendo líquor e medula, no local da correção, pode acontecer uma aderência da medula à cicatriz e haver um alongamento anormal da medula espinhal. Os sintomas sao inespecíficos e incluem alterações na função urinária, piora da função de membros inferiores, escoliose progressiva. Quase todas as crianças que repararam a mielomeningocele tem uma aderência da medula, porém a maioria não necessitará de tratamento corretivo, aproximadamente 30% dos paciente tem piora neurológica que necessita de intervenção cirúrgica.

Hidromielia ou Siringomielia - descreve o acúmulo de líquido dentro do canal central da medula espinhal. Isso ocorre em indivíduos com mielomeningocele por causa de um mau funcionamento do shunt ou hidrocefalia não tratada. Uma grande variedade de sintomas pode ocorrer dependendo da localização e tamanho da siringomielia, perda de sensibilidade e escoliose são os sintomas típicos. A revisão do shunt geralmente diminui ou reverte a hidromielia assintomática.

Convulsões - ocorrem em 10 a 25% das crianças com mielomeningocele. Os pacientes que apresentam início recente de convulsões devem ser avaliados para uma má função do shunt.
Dificuldades de aprendizagem - a maioria dos pacientes com mielomeningocele têm inteligência normal, mas quase todos apresentam dificuldades de aprendizagem. As deficiências de aprendizagem podem incluir habilidades executivas pobres, déficit de atenção e problemas de memória retrospectiva. O reconhecimento precoce desses problemas e a intervenção para otimizar a aprendizagem e a independência são fundamentais.
Acompanhamento
Todas as pessoas com mielomeningocele devem fazer acompanhamento de rotina, no mínimo, com consultas anuais com equipe multidisciplinar incluindo pediatria, neuropediatria, ortopedia, urologia, nefrologia e neurocirurgia. A avaliação deve incluir exame neurológico completo, priorizando avaliação de forca e coordenação motora. Pais e pacientes devem observar alterações na função neurológica e devem relatar as alterações suspeitas imediatamente.
Terapias são recomendadas a depender do comprometimento que a pessoa apresenta, pode ser necessário acompanhamento com fisioterapia, terapia ocupacional, psicologia e fonoaudiologia.
Prognóstico
O prognóstico de longo prazo depende dos seguintes fatores:
● Nível de mielomeningocele (defeitos torácicos e lombares altos estão associados a maior deficiência e maior risco de mortalidade em comparação com defeitos sacrais e lombares inferiores)
● Gravidade da malformação de Chiari II (maior grau de herniação do cerebelo está associado a pior prognóstico)
● Presença ou ausência de hidrocefalia (a hidrocefalia está associada a maior deficiência e maior risco de mortalidade)
● Em estudo realizado nos Estados Unidos sobre o prognóstico da mielomeningocele, a maioria das crianças frequentava escola regular; 37% necessitou de assistência escolar ou de educação especial. No momento do estudo, metade dos pacientes estava cursando a faculdade ou havia se formado; 45% estavam empregados.
Teremos mais posts falando de mielomeningocele e alterações correlatas.
Esse tema foi escolhido intencionalmente para ser publicado em setembro, visto que nesse mês temos o projeto "Setembro Verde" que tem como objetivo conscientizar a população sobre a importância da inclusão das pessoas com deficiência na sociedade.
Desde 1982 o dia 21 de setembro é considerado o Dia Nacional da Luta das Pessoas com Deficiência. A data foi escolhida por ser comemorado o dia da árvore e também pela entrada da primavera, com a cor verde remetendo à esperança e o anseio por um mundo mais sustentável, uma sociedade mais inclusiva, respeitosa, cidadã e acessível.
Esse texto foi escrito por Benaia Silva, médica neurologista pediátrica. Para mais informações sobre a autora clique na imagem abaixo.
Referências
Dewan MC, Wellons JC. Fetal surgery for spina bifida. J Neurosurg Pediatr. 2019;24(2):105-114. doi:10.3171/2019.4.PEDS18383
Fietz SA, Namba T, Kirsten H, Huttner WB, Lachmann R. Signs of Reduced Basal Progenitor Levels and Cortical Neurogenesis in Human Fetuses with Open Spina Bifida at 11-15 Weeks of Gestation. J Neurosci. 2020;40(8):1766-1777. doi:10.1523/JNEUROSCI.0192-19.2019
Boruczkowski D, Zdolińska-Malinowska I. A Retrospective Analysis of Safety and Efficacy of Wharton's Jelly Stem Cell Administration in Children with Spina Bifida. Stem Cell Rev Rep. 2019;15(5):717-729. doi:10.1007/s12015-019-09902-6
Spina Bifida World Congress: Third World Congress on Spina Bifida Research and Care. J of Pediatr Rehab Medicine. Vol. 10, no. S1; ppg. s1-s110. 2017. Mazzola CA, Assassi N, Baird LC, et al. Congress of Neurological Surgeons Systematic Review and Evidence-Based Guidelines for Pediatric Myelomeningocele: Executive Summary. Neurosurgery. 2019;85(3):299-301. doi:10.1093/neuros/nyz261
Kellogg R, Lee P, Deibert CP, et al. Twenty years' experience with myelomeningocele management at a single institution: lessons learned. J Neurosurg Pediatr. 2018;22(4):439-443. doi:10.3171/2018.5.PEDS17584
McCarthy DJ, Sheinberg DL, Luther E, McCrea HJ. Myelomeningocele-associated hydrocephalus: nationwide analysis and systematic review. Neurosurg Focus. 2019;47(4):E5. doi:10.3171/2019.7.FOCUS19469
Kabagambe SK, Jensen GW, Chen YJ, Vanover MA, Farmer DL. Fetal Surgery for Myelomeningocele: A Systematic Review and Meta-Analysis of Outcomes in Fetoscopic versus Open Repair. Fetal Diagn Ther. 2018;43(3):161-174. doi:10.1159/000479505

























Comments